Carlos Henrique Camara de Souza1; Lorena Aparecida Alves Pedroso2; Luciene Barbosa Sousa3
DOI: 10.17545/eoftalmo/2018.0026
RESUMO
A esclera é de extrema importância para o sistema óptico constituindo camada externa do globo ocular. Afinamento escleral (AE) possui diversas etiologias descritas, porém este relato traz uma importante e comum causa, as iatrogenias pelas cirurgias com aplicação de mitomicina. Muitas terapias de AE têm sido relatadas, não havendo ainda um consenso geral. A utilização de mucosa oral (MO) é descrita na literatura para tratamento de simbléfaro, principalmente, sendo que até o presente momento não há nenhum estudo relacionado ao seu uso para tratamento de AE.
Palavras-chave: Esclera; Mucosa Bucal; Pterígio; Transplante.
ABSTRACT
The sclera is of extreme importance for the optical system comprising the outer layer of the eyeball. Several etiologies have been described for scleral thinning (ST), but this report highlights iatrogenesis through surgery with mitomycin C. Although many ST therapies have been reported, there is still no general consensus on the best treatment. The use of oral mucosa is described in the literature mainly for treating symblepharon, and to date, no study has reported its use for treating ST.
Keywords: Sclera; Mouth Mucosa; Pterigium; Transplantation.
RESUMEN
La esclera tiene extrema importancia para el sistema óptico, ya que constituye la camada externa del globo ocular. El afinamiento escleral (AE) presenta diferentes etiologías descriptas, sin embargo este relato pone de relieve la iatrogenía por la cirugía con aplicación de mitomicina C (MMC). Muchas terapias de AE se han relatado, pero todavía no se ha llegado a un consenso general. La utilización de mucosa oral (MO) se describe en la literatura, sobretodo, para la terapia de simbléfaron, pero hasta este momento no se ha hecho ningún estudio acerca de su utilización para la terapia de AE.
Palabras-clave: Esclerótica; Mucosa Bucal; Ptegirion; Trasplante.
INTRODUÇÃO
A esclera possui importância fundamental para o sistema óptico, pois constitui a camada externa do globo ocular dando sua forma e tamanho1. O afinamento escleral (AE) é considerado patológico o que pode gerar sérios riscos de degradação visual, dependendo da sua gravidade2. Etiologias auto-imunes, infecciosas2, traumáticas, secundárias a iatrogenias e cirurgias3 constituem as principais causas de AE, sendo necessário um tratamento adequado para se evitar a piora2. Diversas terapias são descritas para distúrbios de superfície acometendo a esclera, porém não há ainda um consenso geral2. A utilização de mucosa bucal / oral (MO) tem sido relatado na literatura para tratamento de simbléfaro4, 5 e até o presente momento não há nenhum estudo relacionado ao seu uso para tratamento de AE especificamente.
RELATO DE CASO
Paciente, 52 anos, masculino, admitido no serviço da Fundação Banco de Olhos de Goiás (FUBOG) com quadro de dor em olho esquerdo (OE) de evolução progressiva após cirurgia de exérese de pterígio com aplicação de mitomicina C (MMC), com 2 meses de pós-operatório realizada em outro hospital.
Ao exame apresentava acuidade visual sem correção: 20/30 parcial em ambos a olhos, com biomicroscopia do olho direito sem alterações. No OE apresentava hiperemia de conjuntiva bulbar 2+/4+, área de AE em região nasal com o fundo da lesão enegrecido, o que o caracterizava como grave afinamento.
Demais achados normais, inclusive fundo de olho.
Indicada cirurgia de correção do AE com enxerto autólogo de MO através da retirada deste tecido da região interna do lábio inferior. Realizada a medição da região acometida pelo afinamento e feita demarcação e retirada da MO com um maior tamanho de 30%. Realizada dissecção da conjuntiva ao redor do afinamento escleral, deixando apenas a esclera nua, e colocado o enxerto de MO sobre a região, fazendo a sutura com nylon 8.0 e 10.0, com alguns pontos separados e contínuos, contornando todo enxerto. Prescrito prednisolona 0,12% colírio 4x/dia na primeira semana, com regressão a cada 7 dias, e olfoxacino 0,3% colírio 4x/dia. O paciente apresentou evolução favorável do quadro, com boa vascularização do enxerto na 3º semana. Após a 6º semana foi prescrito Hialuronato de sódio 0,15% (Hyabak ®, Laboratories THÉA, Clermont-Ferrand, France) 6x/dia até os dias atuais e acetato de prednisolona 0,12% colírio 1x/dia até o 3º mês. Não houve efeitos adversos/colaterais das medicações utilizadas.
Após 6 semanas de cirurgia, a MO transplantada estava bem vascularizada e aderida, apresentando-se com coloração rósea, com a conjuntiva bulbar hiperemiada apenas em bordas de enxerto.
Abaixo, apresentamos as imagens nas ordens cronológicas, o pré-operatório, 1° dia, 8 ° dia, 3º semana, 6° semana, 3º mês, 10º mês e 18º mês de pós-operatório (PO), referenciados nas Figuras 1, 2, 3, 4, 5, 6 e 7 respectivamente.

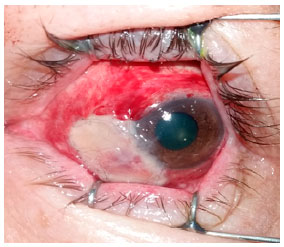
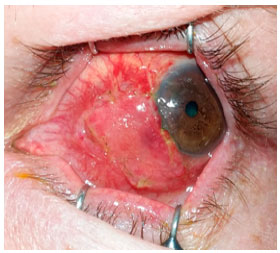
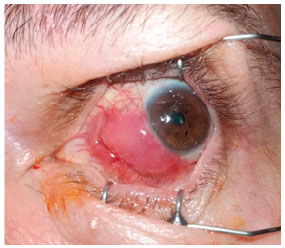
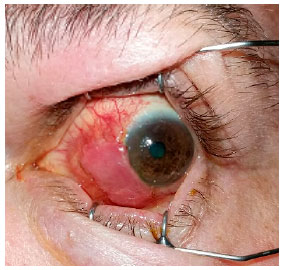

DISCUSSÃO
A utilização de MO para patologias oculares tem chamado atenção desde a publicação em estudos de sua utilização em coelhos6. Começaram a surgir, a partir de então, estudos em humanos para reconstruções de superfície ocular7, 4,8 e complicações de síndrome de Stevens-Johnson5. Em cerca de 80-100 % dos casos de simbléfaro tratados por transplante de mucosa oral apresentaram resultados positivos5.
Casos de AE graves devem ser reparados, pois apresentam risco de complicações, tais como endoftalmite e perfuração9. A classificação clínica de AE é basicamente feita avaliando-se sua profundidade em leve ou superficial, moderada e grave. É leve se houver AE com menos do que 1/3 da espessura escleral. Moderada quando o AE é de até 2/3 da espessura da esclera mas mantendo ainda sua base branca. E grave quando o AE apresenta-se com a base escurecida e com afinamento superior 2/3 da espessura escleral3. Atualmente, a biomicroscopia ultrassônica (UBM), exame de imagem de alta resolução utilizado para avaliar as estruturas do segmento anterior do olho10, é um exame muito eficaz para dimensionar estes AE, entretanto necessita da experiência do examinador para uma correta avaliação2.
Sabe-se que em MO de coelhos há positividade de moléculas do p63 e Beta-1 integrina, corroborando para a presença de stem cells neste epitélio6 e, desde então, iniciaram-se estudos para sua utilização, apresentando efeitos entre 80 – 100% de resultados positivos para complicações de Síndrome de Stevens-Johnson e simbléfaro, por exemplo4,5.
Kheirkhah et al em seu estudo para tratamento de simbléfaro graus III e IV em 32 olhos utilizando MMC, enxerto de MO em fórnices e recobrimento de membrana amniótica em superfície de esclera nua após exérese do simbléfaro, constatou melhora em todos olhos que se apresentavam com restrição da mobilidade, com uma taxa de sucesso de 84,5%, sendo maior do grupo de menor gravidade (simbléfaro grau III)4. Outro estudo de Nakamura et al com 19 olhos, houve também utilização de MO e membrana amniótica para graves distúrbios de superfície ocular, como síndrome de Stevens-Johnson e cicatrizes de penfigóide ocular. Foram analisados alguns parâmetros de sucesso, tais como melhora da AV, conjuntivalização e inibição da recidiva do simbléfaro durante o seguimento, apresentando resultados positivos em 95 % no quesito avaliado de acuidade visual com a melhor correção8. Sant’Anna et al evidenciaram também bons resultados, como aumento da produção lacrimal avaliado pelo teste de Schirmer I (73,7%), melhora da transparência (72,2%) e aumento da vascularização local (29,4%) na utilização de enxerto de MO e de glândulas salivares para tratamento de olho seco grave e Síndrome de Stevens-Johnson. Em relação ao aumento da produção lacrimal, observou-se mais em pacientes que receberam enxerto de MO com dez ou mais glândulas salivares. Além disso, houve melhora de queixas como sensação de corpo estranho, dor e fotofobia5. Outros achados como surgimento de neovasos no sítio cirúrgico transplantado, sugerem a presença de certo nível de atividade angiogênica7.
Nos casos de AE leves, moderados e graves, não há estudos na literatura até o presente momento sobre o emprego de MO.
Este relato traz consigo um inédito caso da aplicação de MO para AE grave, secundário ao uso de MMC durante exérese de pterígio, no qual o resultado apresentou-se com melhora clínica, com resolução do quadro e satisfação do paciente. São necessários mais estudos da sua aplicação para que se possa provar um bom resultado com maior nível de evidência.
REFERÊNCIAS
1. Vurgese S, Panda-Jonas S, Jonas JB. Scleral thickness in human eyes. PLoS One. 2012;7(1):e29692.
2. de Farias CC, Sterlenich T, de Sousa LB, Vieira LA, Gomes JÁ. Randomized trial comparing multilayer amniotic membrane transplantation with scleral and corneal grafts for the treatment of scleral thinning after pterygium surgery associated with beta therapy. Cornea. 2014; 33(11):1197-204.
3. Tarr KH, Constable IJ. Late complications of pterygium treatment. Br J Ophthalmol. 1980;64(7):496-505.
4. Kheirkhah A, Ghaffari R, Kaghazkanani R, Hashemi H, Behrouz MJ, Raju VK. A combined approach of amniotic membrane and oral mucosa transplantation for fornix reconstruction in severe symblepharon. Cornea. 2013;32(2):155-60.
5. Sant’Anna AE, Hazarbassanov RM, de Freitas D, Gomes JÁ. Minor salivary glands and labial mucous membrane graft in the treatment of severe symblepharon and dry eye in patients with Stevens-Johnson syndrome. Br J Ophthalmol. 2012;96(2):234-9.
6. Hayashida Y, Nishida K, Yamato M, Watanabe K, Maeda N, Watanabe H, et al. Ocular surface reconstruction using autologous rabbit oral mucosal epithelial sheets fabricated ex vivo on a temperature-responsive culture surface. Invest Ophthalmol Vis Sci. 2005;46(5):1632-9.
7. Inatomi T, Nakamura T, Koizumi N, Sotozono C, Yokoi N, Kinoshita S. Midterm results on ocular surface reconstruction using cultivated autologous oral mucosal epithelial transplantation. Am J Ophthalmol. 2006;141(2):267-75.
8. Nakamura T, Takeda K, Inatomi T, Sotozono C, Kinoshita S. Long-term results of autologous cultivated oral mucosal epithelial transplantation in the scar phase of severe ocular surface disorders. Br J Ophthalmol. 2011;95(7):942-6.
9. Cho CH, Lee SB. Biodegradable collagen matrix (OlogenTM) implant and conjunctival autograft for scleral necrosis after pterygium excision: two case reports. BMC Ophthalmol. 2015;15:140.
10. Souza Filho ECD, Marigo Fde A, Oliveira C, Cronemberger S, Calixto N. Intraobserver reproducibility in anterior segment morphometry of normal eyes using ultrasound biomicroscopy (UBM). Arq Bras Oftalmol. 2005;68(2):177-83.


Fonte de financiamento: declaram não haver
Parecer CEP: não aplicável
Conflito de interesses: Declaram não haver
Recebido em:
7 de Fevereiro de 2018.
Aceito em:
25 de Julho de 2018.