Letícia Oliveira Audi1; Renato Bredariol Pereira1; Moisés Moura de Lucena1; Rodrigo Jorge2; Francyne Veiga Reis Cirino1
DOI: 10.17545/eOftalmo/2023.0039
RESUMO
A oclusão simultânea de veia e de artéria central da retina é raramente observada entre as desordens vasculares retinianas. Quando ocorre, apresenta-se como perda súbita e indolor da visão e seu desfecho é devastador caso não tratada em tempo hábil. A associação entre eventos trombóticos e a síndrome do anticorpo antifosfolípide é bem estabelecida, mas a abertura do quadro de síndrome do anticorpo antifosfolípide com manifestação oftalmológica é incomum. Neste trabalho, apresentamos um caso de síndrome do anticorpo antifosfolípide cuja primeira manifestação foi a oclusão mista, arteriovenosa, da retina.
Palavras-chave: Oclusão de artéria central da retina; Oclusão de veia central da retina; Oclusões vasculares; Síndrome do anticorpo antifosfolípide.
ABSTRACT
The simultaneous occlusion of the central vein and artery of the retina is rarely observed among retinal vascular disorders. When it does happen, it manifests as a sudden and painless loss of vision, with potentially devastating consequences if not treated promptly. The association between thrombotic events and antiphospholipid antibody syndrome is well established, but the onset of antiphospholipid antibody syndrome with ophthalmic manifestation is uncommon. In this study, we present a case of antiphospholipid antibody syndrome whose first manifestation was mixed arteriovenous occlusion of the retina.
Keywords: Central retinal artery occlusion; Central retinal vein occlusion; Vascular occlusions; Antiphospholipid antibody syndrome.
INTRODUÇÃO
A síndrome do anticorpo antifosfolípide (SAAF) é uma doença sistêmica autoimune com significativa morbimortalidade, caracterizada por eventos trombóticos venosos e/ou arteriais, frequentemente associada a complicações gestacionais com perdas fetais recorrentes e presença de elevados e persistentes níveis dos anticorpos antifosfolípideos. Dentre eles, estão os anticorpos anticoagulante lúpico, anticardiolipina e anti-β2 glicoproteína-11.
Estima-se que a prevalência seja de 40 a 50 casos por 100000 pessoas2, o que atribui a SAAF como a principal causa de trombofilia adquirida, na qual a presença dos anticorpos antifosfolipídeos provocam um estado pró-trombótico, cuja manifestação clínica ocorre de maneira variada, a depender do território vascular afetado3. Além das complicações gestacionais, outras manifestações clínicas como comprometimento cardiopulmonar, abdominal, cutâneo, osteoarticular, hematológico, renal, neurológico, oftalmológico, entre outras podem ser observadas.
A SAAF pode surgir isoladamente, forma prima-ria, ou associada a outras doenças autoimunes, forma secundaria, sendo o Lúpus Eritematoso Sistêmico (LES) sua principal associação, acometendo preferencialmente mulheres jovens e em idade reprodutiva. Entretanto, estudos recentes têm destacado o diagnóstico mais tardio dessa condição clínica, em pacientes a partir da sexta década de vida.
Estudo norte americano mostrou um aumento na faixa etária de pacientes diagnosticados com SAAF, sendo esta entre 55-64 anos em homens e acima de 75 anos em mulheres4. Já na Coreia, a incidência em idades mais avançadas foi observada apenas no sexo masculino, entre 70 e 79 anos, enquanto no sexo feminino a média etária foi bimodal: entre 30 e 39 e 70 e 79 anos5. Outro estudo realizado em um hospital universitário na Tunísia, mostrou uma incidência no diagnóstico de SAAF de 11% em população mais idosa, constituindo um grupo de 7 dentre os 62 pacientes estudados. Destes, 5 eram mulheres, com idade média de 77+/- 6 anos, todos estes portadores de evento trombótico vascular6. Chama a atenção o fato de que em nenhum destas três publicações está descrito o acometimento oftalmológico com eventos de trombose vascular retiniana.
As doenças vasculares retinianas causam baixa acuidade visual (BAV) súbita e indolor, com resultados devastadores caso não seja tratada em tempo hábil7. A trombose de artéria central da retina está presente em 1,5% das manifestações clínicas da SAAF8. Contudo, a oclusão vascular retiniana mista, envolvendo a artéria e veia central da retina é um evento raro, com múltiplos mecanismos patológicos envolvidos9,10. Vários fatores de risco estão associados às oclusões venosas, com destaque para hipertensão arterial sistêmica (HAS), arteriosclerose, diabetes mellitus e trombofilia11. Causas inflamatórias, compressivas e vasoespasmos são fatores predisponentes, que podem causar danos às artérias adjacentes e oclusão vascular combinada12.
Na literatura são poucos os relatos de oclusões arteriovenosas retinianas. Estes são descritos como eventos raros, em pequeno número de pacientes e relacionados a eventos secundários ao LES, pseudotumor orbitário, doença de Behçet, esclerite posterior, trauma ocular, leucemia e eventos cardiovasculares13-15. Acredita-se que a oclusão arterial seja secundária à oclusão venosa, uma vez que a esta leva a um aumento da pressão no interior dos vasos que é transmitida às artérias, com consequente redução ou interrupção do fluxo sanguíneo no leito arterial16.
Sendo assim, neste trabalho, descrevemos um caso de oclusão mista de artéria e veia central da retina em uma paciente sem diagnóstico prévio de trombofilia, que diante do quadro ocular foi diagnosticada com SAAF, com o objetivo de ressaltar a importância de investigação etiológica em casos semelhantes.
RELATO DE CASO
Paciente do sexo feminino, 66 anos de idade, admitida no serviço de urgência com queixa de diminuição da acuidade visual súbita e indolor em olho direito (OD) associado à cefaleia holocraniana em aperto há três dias. Negava antecedentes oftalmológicos e apresentava histórico de HAS mal controlada, entretanto, no dia da admissão e nas demais consultas manteve pressão arterial em torno de 120x90 mmHg. Quando questionada ativamente, relatou episódio de “inchaço” em membro inferior direito há mais de 20 anos, com internação breve para tratamento e sem uso de medicações após internação.
Apresentava, à avaliação oftalmológica, acuidade visual (AV) de movimento de mãos (MM) em OD, sem melhora com correção, e, 20/20 em olho esquerdo (OE), com refração de +3,0 esf; -1,00 cil a 70º. À biomicroscopia de ambos os olhos: olho calmo, córnea transparente, câmara anterior formada, sem células, íris trófica, catarata nuclear 2/4+ e pressão intraocular (PIO) de 12mmHg em OD e 14 mmHg em OE.
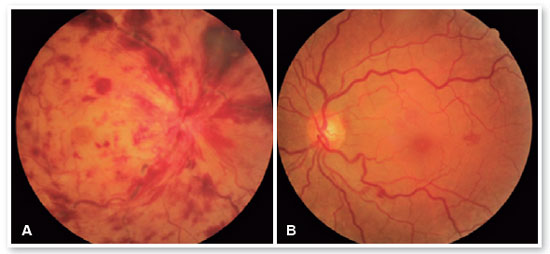
À fundoscopia (FO) realizada no dia da admissão, observava-se no OD vítreo transparente e sem células, nervo óptico com bordas mal definidas, afilamento arterial com discreta palidez retiniana, ingurgitamento venoso em arcadas temporais, edema de mácula, hemorragias em chama de vela nos 4 quadrantes e hemorragia pré retiniana nasal superior (Figura 1A). No OE, vítreo limpo e nervo óptico sem alterações, observando-se aumento da tortuosidade vascular e pequenas hemorragias intrarretinianas em arcada temporal inferior e temporal à mácula (Figura 1B). Realizada tomografia de coerência óptica (OCT) na data da avaliação (Figura 2).

Diante o diagnóstico de oclusão de artéria e veia central da retina de OD e suspeita de SAAF, foi solicitada avaliação da hematologia para investigação sistêmica e instituído tratamento com três aplicações intravítreas mensais de bevacizumabe em OD. Devido a presença de hemorragia intrarretiniana extensa, não fora indicado, a princípio, panfotocoagulação a laser.
Os exames laboratoriais apresentaram D-dímero: 6,19 µg/mL (Valor de Referência <0,5µg/mL); Anticorpo Anticardiolipina IgM: 34,8 MPL/mL (positivo moderado); Anti-β2 glicoproteína IgM: >150 U/mL (positivo) e ausência de anticoagulante lúpico. Para fins diagnósticos, os exames foram repetidos após 21 semanas, mantendo anticoagulante lúpico negativo, Anti-β2 glicoproteína IgM 149,3 U/mL (positivo) e Anticorpo Anticardiolipina IgM 35,5 mpL/mL (positivo moderado) confirmando o diagnóstico de Síndrome do Anticorpo Antifosfolípide (SAAF), sendo realizada internação para anticoagulação com enoxaparina, varfarina e controle sistêmico rigoroso. Paciente respondeu adequadamente ao tratamento, com posterior transicionamento da anticoagulação para via oral. Contudo, após três meses, paciente retornou apresentando AV de MM em OD e 20/25 em OE, com PIO de 32mmHg em OD e 17mmHg em OE; na biomicroscopia do OD foi evidenciada a presença de rubeosis iridis às 09h e 12h e o mapeamento de retina mostrou nervo óptico e retina pálida com vasos fantasmas nos 4 quadrantes (Figura 3). Iniciado tratamento para glaucoma neovascular com colírios hipotensores e tentativa de fotocoagulação a laser, porém devido dor intensa e edema corneano importante secundário a elevados picos de pressão intraocular, o procedimento não foi possível de ser realizado. Frente ao quadro apresentado, a paciente evoluiu de forma desfavorável para ausência de percepção luminosa.

DISCUSSÃO
Os achados indicativos de oclusão arteriovenosa da retina são diminuição da acuidade visual unilateral súbita e indolor, palidez retiniana com ou sem mácula em cereja, edema retiniano, presença de hemorragias intrarretinianas e tortuosidade vascular aumentada. Em casos duvidosos, a angiografia fluoresceínica pode ser de auxílio, apresentando retardo no enchimento arterial e fase arteriovenosa prolongada10. O caso clínico apresentado tinha sinais inequívocos de oclusão arterial e venosa da retina e angiofluoresceínografia não foi realizada por solicitação da hematologia.
Na prática oftalmológica, o diagnóstico de oclusão vascular retiniana deve vir acompanhado de investigação etiológica, considerando-se os fatores de risco presentes na maioria dos casos nos quais a ocorrência de oclusão vascular pode preceder outras complicações sistêmicas. Em especial, a oclusão arterial da retina deve ser encarada como emergência oftalmológica, pois assemelha-se sistemicamente ao infarto do miocárdio e acidente vascular cerebral17, sendo considerada fator de risco importante para essas últimas comorbidades.
Apesar de a associação entre oclusões vasculares retinianas e SAAF ser bem estabelecida, a ocorrência de oclusão arteriovenosa da retina em paciente sem diagnóstico prévio da doença sistêmica é incomum. Combo-Soriano et al. procuraram estabelecer uma correlação entre oclusões vasculares e a presença de anticorpos anticardiolipina ao relatarem um grupo de 40 pacientes com quadro de oclusão vascular da retina sem fatores de risco, dentre os quais 22,5% apresentaram anticorpos anticardiolipina positivo na investigação laboratorial. Contudo, 3 dos 40 pacientes (13,3%) já haviam apresentado quadros trombóticos prévios, o que tornou a diferença de positividade para anticorpos anticardiolipina entre os grupos estatisticamente não significativa (p=0,2158). Desse modo, não foi possível estabelecer evidência clínica suficiente para solicitação de anticorpo anticardiolipina para todos os pacientes com oclusão vascular retiniana sem quadro trombótico prévio18-20.
Neste caso relatado, o fator de suspeita foi a apresentação infrequente de baixa visual associada em decorrência de oclusão arteriovenosa retiniana mista do olho direito associada a história prévia de “internação para tratamento de inchaço da perna com menos de 40 anos”, que nos levou a forte suspeição de SAAF como hipótese diagnóstica apesar da idade atual da paciente, proporcionando um direcionamento do screening laboratorial. Isto ressalta a importância da anamnese bem-feita e da investigação etiológica em conjunto com equipe de reumatologia e hematologia quando há suspeição clínica de SAAF em pacientes com quadro de oclusão vascular retiniana.
Um estudo feito por Valle et al. mostrou melhora importante de AV, em 7 de 12 pacientes estudados, após tratamento com medicações fibrinolíticas na fase aguda, de preferência dentro das primeiras 72 horas21 quando a oclusão artéria central da retina está presente. Outras medidas já foram descritas como massagem ocular e paracentese de câmara anterior, porém, apresentam resultado insatisfatório na maioria dos casos22. Contudo, o prognóstico visual após quadro de oclusão vascular da retina, sobretudo arterial, é reservado, com perda irreversível de AV na maioria dos casos18.
Neste caso aqui discutido, a evolução foi desfavorável, evoluindo para neovascularização da retina e o glaucoma neovascular, possivelmente relacionado a extensa área de isquemia retiniana decorrente da oclusão vascular venosa e arterial, mesmo com injeções de anti-VEGF. O glaucoma dos 100 dias pode ocorrer em cerca de 4% dos pacientes com oclusões mistas, especialmente nos casos mais graves e extensos da doença. O termo “100 dias” refere-se ao período do tempo médio em que essa complicação pode se desenvolver após a oclusão vascular, podendo, porém, este tempo variar amplamente23,24.
Em relação ao tratamento, a fotocoagulação a laser retiniana, terapia intravítrea com corticosteroides ou anti-VEGF são as terapias de escolha. A fotocoagulação mostrou-se benéfica apenas para pacientes com neovascularização de segmento anterior maior que duas horas de relógio ou qualquer grau de neovascularização de ângulo.
Nos casos em que há edema macular secundário ao processo oclusivo, os estudos mostraram resposta favorável com a terapia intravítrea de triancinolona, implante de liberação lenta de dexametasona e/ou injeção intravítrea de anti-VEGF tanto para as drogas on label (ranibizumabe ou aflibercept) quanto off label (bevacizumabe)25.
Assim, ocorrência de oclusões vasculares retinianas secundárias a SAAF, venosas, arteriais ou mistas, podem ter um curso clínico desfavorável, a despeito do correto manejo clínico e seguimento reumatológico conjunto. O controle dos fatores de risco é crucial para evitar novos episódios de oclusão vascular e evitar complicações sistêmicas da doença.
Quadros de oclusões vasculares causam impacto severo na qualidade visual e são causas de aumento da morbidade na população em geral pois, frequentemente, estão associados a desordens sistêmicas e oftalmológicas. Dessa forma, se faz necessária investigação detalhada dos fatores de risco e acompanhamento rigoroso dos pacientes, na tentativa de tratamento e prevenção de complicações que possam causar prejuízo importante na qualidade da vida do paciente.
REFERÊNCIAS
1. Cervera, R. Antiphospholipid syndrome. Thromb Res. 2017 Mar; 151 Suppl 1:S43–S47.
2. Durcan L, Petri M. Epidemiology of the Antiphospholipid Syndrome. In: Cervera R, Espinosa, Khamashta MA (eds), Antiphospholipid syndrome in systemic autoimmune diseases, 2nd edition. Elsevier, Amsterdam, 2016; 17- 30
3. Heras CB, Gómez AP, Hajkhan AM, Rubio ER. Síndrome antifosfolípido. Medicine - Programa de Formación Médica Continuada Acreditado. 2021;13(31):1760-1768.
4. Duarte-García A, Pham MM, Crowson CS, Amin S, Moder KG, Pruthi RK, et al. The Epidemiology of Antiphospholipid Syndrome: A Population-Based Study. Arthritis Rheumatol. 2019;71(9):15451552. Erratum in: Arthritis Rheumatol. 2020 Apr;72(4):597.
5. Hwang JJ, Shin SH, Kim YJ, Oh YM, Lee SD, Kim YH, et al. Epidemiology of Antiphospholipid Syndrome in Korea: a Nationwide Population-based Study. J Korean Med Sci. 2020 Feb 10;35(5):e35.
6. Cherif Y, Jallouli M, Hriz H, Gouiaa R, Marzouk S, Snoussi M, et al. Late-onset primary antiphospholipid syndrome in the elderly: a report of seven cases. Int J Rheum Dis. 2015;18(1):103-7.
7. Chakravarthi MD, Chandramouleeswaran V, Ranganathan LN, Allimuthu N, Kannan V, Mariappan V. Combined central retinal artery occlusion and central retinal venous occlusion with bilateral carotid artery disease in apatient with protein C deficiency. Neurology Asia. 2019;24(2):185-188.
8. Cervera R, Piette JC, Font J, Khamashta MA, Shoenfeld Y, Camps MT, Jacobsen S, Lakos G, Tincani A, Kontopoulou-Griva I, Galeazzi M, Meroni PL, Derksen RHWM, de Groot PG, Gromnica-Ihle E, Baleva M, Mosca M, Bombardieri S, Houssiau F, Gris JC, Quéré I, Hachulla E, Vasconcelos C, Roch B, Fernández-Nebro A, Boffa MC, Hughes GRV, Ingelmo M; Euro-Phospholipid Project Group. Antiphospholipid syndrome: clinical and immunologic manifestations and patterns of disease expression in a cohort of 1,000 patients. Arthritis Rheum 2002;46(4):1019–27.
9. Raval V, Nayak S, Saldanha M, Jalali S, Pappuru RR, Narayanan R, et al. Combined retinal vascular occlusion: Demography, clinical features, visual outcome, systemic co-morbidities, and literature review. Indian J Ophthalmol. 2020;68(10):2136-2142.
10. Schmidt D. Comorbidities in combined retinal artery and vein occlusions. Eur J Med Res. 2013;18(1): 27.
11. Risk factors for branch retinal vein occlusion. The Eye Disease Case Control Study Group. Am J Ophthalmol. 1993;116(3):286-96.
12. Yen YC, Weng SF, Chen HA, Lin YS. Risk of retinal vein occlusion in patients with systemic lupus erythematosus: a population-based cohort study. Br J Ophthalmol. 2013;97(9):1192-6.
13. Parchand SM, Vijitha VS, Misra DP. Combined central retinal artery and vein occlusion in lupus. BMJ Case Rep. 2017 Jan 10;2017:bcr2016218848.
14. Kahloun R, Jelliti B, Abroug N, Khairallah Ksiaa I, Zaouali S, Ben Yahia S, Khairallah M. [Combined central retinal artery occlusion and central retinal vein occlusion secondary to Behçet’s disease]. J Fr Ophtalmol. 2016;39(7):e191-2.French.
15. Sánchez-Tocino H, García-Layana A, Salinas-Alamán A, Alcalde-Navarrete JM, Panizo-Santos A, Martínez-Monge R. Central retinal vascular occlusion by orbital pseudotumor. Retina. 2004; 24(3):455-8.
16. Wang H, Chang Y, Zhang F, Yang R, Yan S, Dong J, et al. Clinical Features of Combined Central Retinal Artery and Vein Occlusion. J Ophthalmol. 2019 Oct 9;2019:7202731.
17. Biousse V, Newman N. Retinal and optic nerve ischemia. Continuum (Minneap Minn). 2014 Aug;20(4 Neuro-ophthalmology): 838-56.
18. Recchia FM, Brown GC. Systemic disorders associated with retinal vascular occlusion. Curr Opin Ophthalmol. 2000:11(6):462–7.
19. Cobo-Soriano R, Sanchez-Ramon S, Aparicio MJ, Teijeiro MA, Vidal P, Suárez-Leoz M, et al. Antiphospholipid antibodies and retinal thrombosis in patients without risk factors: a prospective case-control study. Am J Ophthalmol. 1999;128(6):725–32.
20. Williams GA, Sarrafizadeh R. Antiphospholipid antibodies and retinal thrombosis in patients without risk factors: a prospective case-control study. Am J Ophthalmol. 2000;130(4):538-9.
21. Vallée JN, Paques M, Aymard A, Massin P, Santiago PY, Adeleine P, et al. Combined central retinal arterial and venous obstruction: emergency ophthalmic arterial fibrinolysis. Radiology. 2002;223(2):351-9.
22. American Academy of Ophthalmology, 2020. Text Book. Retina and Vitreous. Pag 176.
23. Rodrigues GB, Abe RY, Zangalli C, Sodre Sl, Donini FA, Costa DC, et al. Neovascular glaucoma: a review. Int J Retina Vitreous. 2016 Nov 14;2:26.
24. Bromeo AJ, Lerit SJ, Grulla-Quilendrino P, Sosuan GM, Leuenberger E. Combined central retinal artery and vein occlusion following trabeculectomy. GMS Ophthalmol Cases. 2022 Jun 28;12:Doc18.
25. Patel A, Nguyen C, Lu S. Central Retinal Vein Occlusion: A Review of Current Evidence-based Treatment Options. Middle East Afr J Ophthalmol. 2016 Jan-Mar;23(1):44-8.
INFORMAÇÃO DOS AUTORES




Financiamento: Declaram não haver.
Conflitos de Interesse: Declaram não haver.
Recebido em:
26 de Maio de 2023.
Aceito em:
11 de Setembro de 2023.