Natália Fernandes Gonçalves; Luíza Marchesini Peixoto; Lais Soares de Carvalho; Rafaela Linck; Telma Rosana Virgens Gonzaga; Mário Henrique Camargos de Lima
DOI: 10.17545/eOftalmo/2021.0007
RESUMO
O objetivo deste estudo é descrever um caso clínico incomum e de difícil diagnóstico. Relatamos um caso de uma criança com lesão periorbitária que estava sendo tratada com antibióticos orais, devido ao diagnóstico inicial de celulite periorbitária bacteriana, com piora clínica progressiva. A história epidemiológica e a característica da lesão foram essenciais para o diagnóstico correto e para a instituição do tratamento eficaz. A esporotricose cutânea, desta forma, deve ser pensada como diagnóstico diferencial de celulite periorbitária, principalmente quando associado a história de contato prévio com felinos.
Palavras-chave: Sporotrichosis; Sporothrix schenckii; Cutaneus; Ocular; Potassium iodide.
ABSTRACT
This study aimed to describe an unusual clinical case that was difficult to diagnose. We report the case of a child with a periorbital lesion who was being treated with oral antibiotics due to the initial diagnosis of periorbital cellulitis, with progressive clinical worsening. The identification of the epidemiological history and characteristics of the lesion were essential for correct diagnosis and effective treatment. Cutaneous sporotrichosis should thus be considered in the differential diagnosis of periorbital cellulitis, especially when associated with a history of previous contact with felines.
Keywords: Sporotrichosis; Sporothrix schenckii; Cutaneous; Ocular; Potassium iodide.
INTRODUÇÃO
A esporotricose é uma infecção fúngica de curso subagudo ou crônico encontrada em todo o mundo, porém mais frequentemente em regiões tropicais e subtropicais temperadas, sendo considerada a micose subcutânea mais comum da América Latina1.
Sua principal forma de transmissão é a inoculação do fungo na pele através do contato com solo, plantas ou material em decomposição, motivo pelo qual ficou conhecida como “doença do jardineiro”1,2. O acometimento facial é mais comum em crianças devido ao hábito de brincar com felinos próximos à face3.
RELATO DO CASO
VAS, 10 anos, sexo feminino, atendida no pronto socorro da Clínica Oftalmológica do Complexo Hospitalar Padre Bento de Guarulhos (CHPBG) com queixa de hiperemia e edema periorbitário no olho direito (OD) há seis dias. Já estava em uso de Amoxicilina + Clavulanato há um dia. Ao exame, edema e hiperemia palpebral. Acuidade visual e motilidade ocular preservadas, sem alterações à biomicroscopia. Mantido antibiótico em uso por sete dias. Evoluiu com pústulas próximas à carúncula, com discreta secreção purulenta (Figura 1). Modificado, então, antibiótico para cefalexina oral. Evoluiu com piora das lesões pustulosas, que coalesceram e formaram lesão ulcerada profunda com fundo purulento (Figura 2).
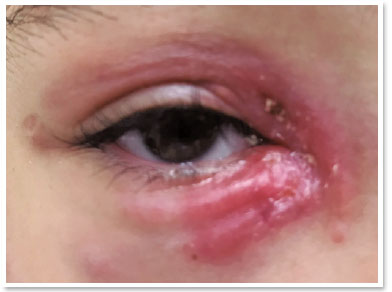
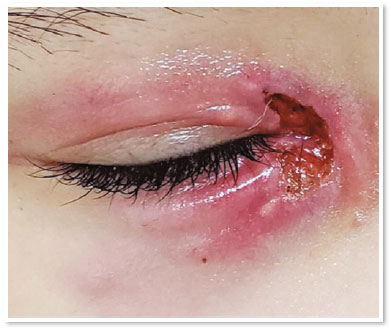
Encaminhada à equipe de dermatologia do CHPBG, sendo verificada história prévia recente de lesão na mão direita por arranhadura do gato de estimação, que se encontrava doente. Identificado também linfonodos pré-auriculares palpáveis. Aventada hipótese de esporotricose cutânea devido ao aspecto clínico da lesão e história epidemiológica, sendo realizada primeiramente biópsia cutânea e prescrito iodeto de potássio oral empírico. Resultado da biópsia: dermatite granulomatosa com atividade supurativa - pesquisa histoquímica de fungos e BAAR (Ziehl-Neelsen, Grocott, pAS) e coloração por Hematoxilina e Eosina negativas.
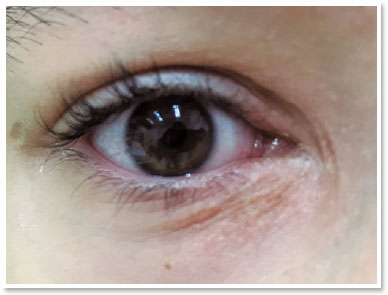
A paciente apresentou remissão completa da lesão após dois meses de tratamento, sem relato de efeitos colaterais (Figura 3). Permaneceu em tratamento por mais quatro meses com regressão gradativa da dose do iodeto de potássio.
DISCUSSÃO
A esporotricose é uma micose provocada por diferentes espécies de Sporothrix, classificadas em 5 classes: Sporothrix brasiliensis (Classe I); Sporothrix schenckii (Classe II); Sporothrix globosa (Classe III) Sporothrix mexicana (Classe IV) e Sporothrix pallida (formalmente chamado de S. albicans) (Classe V)1,2,4.
O maior número de infecções ocorre no outono e no inverno, devido ao aumento da umidade relativa do ar nos países endêmicos. A forma de transmissão ocorre através da inoculação traumática de materiais orgânicos contaminados ou por animais, que atuam como vetores, como ratos, camundongos e esquilos.
É importante destacar a epidemia no Rio de Janeiro e em outras partes do sul do Brasil através de gatos contaminados, acometendo uma parte significativa da população4,5. Após a inoculação, o período de incubação em humanos pode ser de uma semana a dois meses. Manifesta-se nas formas linfocutânea (mais comum), cutânea fixa, disseminada ou formas extra cutâneas. Inicia-se como pequena pápula endurada, que evolui para nódulo e lesão ulcerada3. A forma cutânea disseminada é rara, inicialmente assintomática e mais frequente entre imunossuprimidos, e ocorre por via hematogênica, podendo causar doença pulmonar, sinusite e meningite6,7. O isolamento do Sporothrix em cultura a partir de espécimes clínicos como exsudato, escarro ou raspado da lesão é o padrão ouro para o diagnóstico. O “corpo asteróide” é uma estrutura considerada típica, porém não patognomônica. Na incubação em ágar sangue de carneiro pode ser observado o crescimento de colônias semelhante a “corpos de charutos”, e no ágar Sabouraud com aspecto de “sal e pimenta”, altamente sugestivo de Sporothrix schenckii2.
A histologia pode orientar o diagnóstico, mas não é patognomônica. Em geral, uma reação inflamatória é observada com componente misto, granulomatoso e supurativo, que pode ser confundido com tuberculose, outras micoses e sífilis. Os organismos são escassos e raramente detectados na histopatologia2. Desta forma, assim como no caso apresentado, o aspecto clínico das lesões e o vínculo epidemiológico tornam-se fundamentais para o diagnóstico e tratamento adequados, visto que em muitos casos a biópsia pode ser negativa.
Testes sorológicos (imunofluorescência direta e ELISA), moleculares (PCR), e intradermorreação são alternativas para o diagnóstico da doença. Esta última é altamente útil em inquéritos epidemiológicos para estudos de prevalência em determinadas áreas geográficas7. O tratamento de escolha é o itraconazol oral por três a seis meses, entretanto o iodeto de potássio é uma opção de baixo custo e grande eficácia, embora com mais efeitos colaterais, como gosto metálico, náusea, vômitos, anorexia, epigastralgia e diarreia3,4. Com o uso prolongado, alguns pacientes podem apresentar até mesmo toxicidade pelo potássio (arritmias, fraqueza, confusão mental, parestesia em mãos)5,8.
O caso clínico reportado tem o intuito de ampliar o espectro de diagnósticos diferenciais da celulite periorbitária. A anamnese e a história epidemiológica desempenham papel fundamental no diagnóstico clínico, principalmente em lesões refratárias ao tratamento inicial.
REFERÊNCIAS
1. Vieira-Dias D, Sena CM, Oréfice F, Tanure MA, Hamdan JS. Ocular and concomitant cutaneous sporotrichosis. Mycoses. 1997; 40(5-6):197-201.
2. Ochoa-Reyes J, Ramos-Martínez E, Treviño-Rangel R, González GM, Bonifaz A. Esporotricosis del pabellón auricular. Comunicación de un caso atípico simulando una celulitis bacteriana. Rev Chil Infectol. 2018;35(1):83-87.
3. Estrada-Castañón R, Chávez-López G, Estrada-Chávez G, Bonifaz A. Report of 73 cases of cutaneous sporotrichosis in Mexico. An Bras Dermatol. 2018;93(6):907-9.
4. Rees RK, Swartzberg JE. Feline-transmitted sporotrichosis: A case study from California. Dermatol Online J. 2011;17(6):2.
5. Mahlberg MJ, Patel R, Rosenman K, Cheung W, Wang N, Sanchez M. Fixed cutaneous sporotrichosis. Dermatol Online J. 2009;15(8):5.
6. García-Malinis AJ, Milagro Beamonte A, Torres Sopena L, García-Callen O, Puertolas-Villacampa P, Gilaberte Y. Cutaneous sporotrichosis treated with methylene blue-daylight photodynamic therapy. J Eur Acad Dermatol Venereol. 2018; 32(3):e90-e91.
7. Medeiros KB, Landeiro LG, Diniz LM, Falqueto A. Disseminated cutaneous sporotrichosis associated with ocular lesion in an immunocompetent patient. An Bras Dermatol. 2016;91(4):537-9.
8. Bonifaz A, Tirado-Sánchez A. Cutaneous Disseminated and Extracutaneous Sporotrichosis: Current Status of a Complex Disease. J Fungi (Basel). 2017;3(1):6.
INFORMAÇÃO DOS AUTORES





Financiamento: Declaram não haver
Conflitos de Interesse: Declaram não haver
Recebido em:
13 de Outubro de 2020.
Aceito em:
26 de Setembro de 2020.