Patrícia Vieira Paiva1; Amanda Wiviane Pereira1; Leandro de Mattos Fonseca Vieira2; Renata Cavanellas Fraga1
DOI: 10.17545/eOftalmo/2019.0023
RESUMO
Relatamos o caso de uma paciente portadora de lúpus eritematoso sistêmico que fez uso por 10 anos de cloroquina e mais 6 anos de hidroxicloroquina, evoluindo com retinopatia por depósito da medicação, apresentando todas as alterações clássicas dessa patologia nos exames complementares e uma correlação ímpar entre a campimetria visual computadorizada e o aspecto da lesão no fundo de olho.
Palavras-chave: Cloroquina; Hidroxicloroquina; Lúpus.
ABSTRACT
We report the case of a patient with systemic lupus erythematosus who used 10 years of chloroquine and a further 6 years of hydroxychloroquine, evolving with retinopathy due to drug deposition, presenting all the classical changes of this pathology in the complementary exams and an unequal correlation between the visual computerized campimetry and the appearance of the lesion in the fundus of the eye. We did a research of the subject in the literature focusing on the screening of the patient to avoid the clinical picture that will be reported.
Keywords: Chloroquine; Hydroxychloroquine; Lupus.
RESUMEN
Relatamos el caso de una paciente con lupus eritematoso sistémico que utilizó por 10 años cloroquina y más 6 años de hidroxicloroquina, evolucionando con retinopatía por depósito de la medicación, presentando todas las alteraciones clásicas de dicha patología en los exámenes complementarios y una correlación impar entre la campimetría visual computadorizada y el aspecto de la lesión en el fondo de ojo.
Palabras-clave: Cloroquina; Hidroxicloroquina; Lupus.
INTRODUÇÃO
Os derivados da 4-aminoquinolona cloroquina e hidroxicloroquina são medicamentos utilizados no tratamento de malária, lúpus eritematoso sistêmico, artrite reumatoide, porfiria cutânea tardia, giardíase e hepatite amebiana. A cloroquina também é utilizada como terapêutica medicamentosa para osteoartrose em associação com analgésicos e anti-inflamatórios não hormonais. São drogas melanotrópicas e que, por isso, se concentram nas estruturas oculares que contém melanina (epitélio pigmentar da retina, coroide e íris) e são eliminadas do corpo muito lentamente1.
O uso desses medicamentos pode, ao longo do tempo, causar uma maculopatia por depósito desses fármacos na região macular.
O diagnóstico poder ser realizado por meio do exame do fundo de olho, entretanto só apresenta alteração quando já existe a lesão no epitélio pigmentar da retina. Atualmente há uma gama de exames complementares que ajudam no diagnóstico cada vez mais precoce, como a tomografia de coerência óptica (OCT) e a campimetria visual computadorizada tipo 10-2.
RELATO DE CASO
Paciente V.L.S.S., 67 anos, feminina, branca, natural do Rio de Janeiro, veio para atendimento no Serviço de Oftalmologia do Hospital Federal dos Servidores do Estado-RJ (HFSE) em março de 2015, com queixa de que a cloroquina diminuiu sua visão. Durante a primeira consulta, a paciente referiu ser portadora de lúpus eritematoso sistêmico, tendo feito uso por 10 anos de cloroquina e mais 6 anos de hidroxicloroquina, não se recordando da dose. Este último medicamento foi suspenso em 2013. Paciente apresentava fotofobia e negava sintomas de ardência, prurido ou dor ocular. Negava também cirurgia oftalmológica prévia, trauma ocular ou uso de colírio.
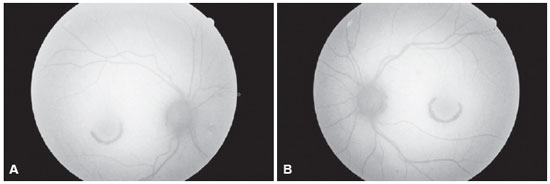
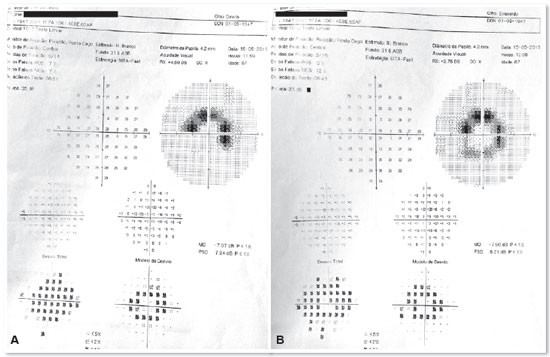
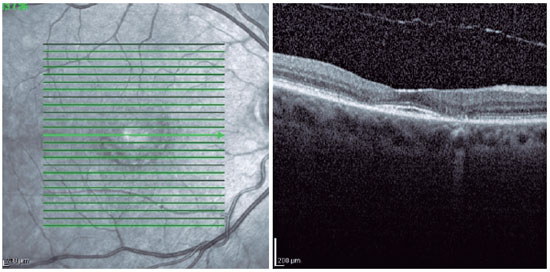
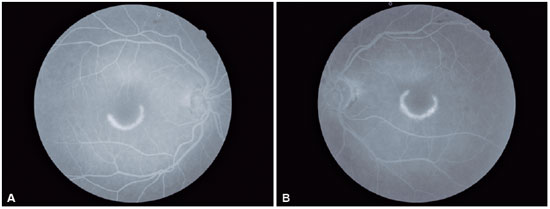
Ao exame oftalmológico paciente apresentava acuidade visual com correção de 20/30 em olho direito (refração: +1,25 esf. -0.75 cil. a 45º) e 20/25 em olho esquerdo (refração: +0,50 esf. -0,75 cil. a 10º). A biomicroscopia mostrava a presença de catarata nuclear 2+/4+ em ambos os olhos e o restante não apresentava alterações. O fundo de olho apresentava disco óptico de coloração normal, bordos nítidos, vasos de calibre e trajeto preservados e lesão em região macular de formato semicircular hipopigmentada em ambos os olhos, sendo maior e mais evidente em olho esquerdo, padrão típico de maculopatia em olho de boi (maculopatia em alvo ou bull's eye) (Figuras 1A e 1B). O exame de autofluorescência revelou lesão hipoautofluorescente semicircular em região de mácula em ambos os olhos (Figuras 2A e 2B). A campimetria visual computadorizada 10-2 apresentava escotoma paracentral em formato de semicircunferência em ambos os olhos, sendo maior em olho esquerdo (Figuras 3A e 3B). O OCT demonstrava, em ambos os olhos, uma alteração do perfil foveal, que se encontrava mais retificado, com perda da junção interna e externa dos fotorreceptores (IS/OS) em região perifoveal e afinamento da retina externa nesta região. Abaixo do centro da fóvea a retina externa permanecia intacta, dando uma aparência ovoide. Este achado no OCT recebe o nome de sinal do disco voador (the flying saucer sign) (Figuras 4 e 5). A angiografia fluoresceínica de ambos os olhos apresentava uma hiperfluorescência em anel, representando um defeito em janela circular, que corresponde à lesão em olho de boi (Figuras 6A e 6B).
DISCUSSÃO
A retinotoxicidade causada pela cloroquina e hidroxicloroquina está relacionada à dose cumulativa total1. No caso da cloroquina, o risco de toxicidade aumenta com uma dose diária maior do que 3mg/kg2. Já a hidroxicloroquina é muito mais segura do que a cloroquina e, se a dose diária não ultrapassar 400mg, o risco é desprezível. O risco de toxicidade com a hidroxicloroquina aumenta com uma dose diária maior do que 6,5mg/kg2 por um período maior do que 5 anos1. A recomendação da dose máxima diária para hidroxicloroquina é ≤5,0mg/kg de peso real e para cloroquina é ≤2,3mg/kg de peso real3. Com estas doses recomendadas, o risco de toxicidade em 5 anos é abaixo de 1% e em 10 anos é abaixo de 2%, porém o risco aumenta para quase 20% depois de 20 anos3.
O acometimento macular ocasionado pelo uso da cloroquina ou da hidroxicloroquina pode ser dividido em estágios. O primeiro é chamado de pré maculopatia, em que a acuidade visual ainda está preservada, podendo haver um escotoma entre 4 e 9 graus em relação à fixação. Neste estágio, se houver a interrupção do uso desses medicamentos, a função visual retorna ao normal. No segundo estágio, denominado maculopatia inicial, ocorre uma pequena diminuição da acuidade visual (20/30 até 20/40), com a presença de lesão macular tipo olho de boi. Este estágio pode progredir mesmo com a interrupção do medicamento. O terceiro estágio é chamado de maculopatia moderada, em que há diminuição da acuidade visual de forma moderada (20/60 até 20/80). O quarto estágio representa uma maculopatia severa, com redução da acuidade visual de forma acentuada (20/120 até 20/200). O quinto e último é chamado de maculopatia em estágio final e apresenta diminuição da acuidade visual de forma severa, com atrofia acentuada do epitélio pigmentar da retina (EPR), exposição de vasos da coroide, atenuação arteriolar e agregação de pigmento na periferia da retina.1
A retinotoxicidade pela cloroquina e hidroxicloroquina pode causar os seguintes sintomas: escotoma central e paracentral, nictalopia, discromatopsia, fotofobia, fotopsia, constrição do campo visual e baixa acuidade visual. As alterações retinianas começam com uma perda do reflexo foveal e pigmentação anormal da mácula, sendo ainda reversível. Com a evolução do quadro, há o desenvolvimento da maculopatia em olho de boi, sendo esta lesão irreversível, além de espículas ósseas na periferia da retina, atenuação vascular e palidez de disco óptico. Os estágios finais podem ser semelhantes à retinose pigmentar terminal. Além de lesões retinianas, o paciente também pode apresentar poliose e depósitos corneanos subepiteliais, o que é denominado de córnea verticilata.4
Os exames complementares mais importantes para o diagnóstico e acompanhamento desses pacientes são a campimetria visual computadorizada 10-2 e o OCT3. O paciente pode apresentar como alteração precoce no campo visual um escotoma paracentral, sendo que esse achado pode preceder a diminuição da acuidade visual e as alterações no fundo de olho. Em pacientes asiáticos, o ideal é ser feito o campo visual 30-2, visto que estes podem ter um acometimento extramacular3. No OCT Spectral-domain, a primeira alteração ocorre na zona elipsoide, com a redução do número e da espessura dos fotorreceptores em região parafoveal. Nesse estágio, ainda não há a clássica lesão da maculopatia em olho de boi no fundo de olho, dessa forma esse exame pode preceder as alterações fundoscópicas. Se o uso do medicamento é interrompido nessa fase, pode não haver progressão do quadro, mas se houver acometimento do EPR, a doença progride. Outro achado que pode ser encontrado no OCT é o sinal do disco voador (flying saucersign), que demonstra a perda da junção externa com a interna dos fotorreceptores (IS/OS) em região perifoveal, com afinamento da retina externa nesse local5. Abaixo do centro da fóvea a retina externa permanece intacta, dando uma aparência ovoide.
Outros exames opcionais para avaliação são a Grade de Amsler, apresentando escotomas6, apesar de não ser um exame consistente para ser usado como screening3; a Angiografia com fluoresceína indicando hipofluorescência com anel de hiperfluorescência correspondendo à lesão em olho de boi4 (defeito em janela circular), o que é um achado mais tardio, pois indica o acometimento do EPR, que ocorre após o comprometimento dos fotorreceptores; o Eletrooculograma mostrando, tardiamente, redução do índice de Arden (<1,6)4; o Eletroretinograma (ERG) apresentando padrão anormal, sendo o ERG multifocal melhor para detectar, mostrando alteração de forma mais precoce, com perda do pico foveal7, além de sensibilidade semelhante ao campo visual; e a Autofluorescência de fundo demonstrando de forma precoce o acometimento dos fotorreceptores com áreas hiperautofluorescentes e mais tardiamente o acometimento do EPR com áreas hipoautofluorescentes3.
Os fatores de risco para toxicidade são os seguintes: dose maior que 6,5mg/kg/dia de hidroxicloroquina e maior que 3mg/kg/dia de cloroquina (sendo este o principal fator de risco), doença hepática, doença renal, idade superior a 60 anos, uso por mais de 5 anos8, uso de tamoxifeno e distrofia ou degeneração macular prévia3. Em pacientes com insuficiência renal é necessário administrar doses mais baixas3.
O acompanhamento dos pacientes em uso de cloroquina ou hidroxicloroquina deve ser feito também por um oftalmologista. Deve-se iniciar com um exame de fundo de olho dentro do primeiro ano do início da medicação para excluir maculopatias pré-existentes e ter um exame base de referência. Caso o paciente apresente alguma maculopatia prévia, deve-se documentar com campimetria visual computadorizada e OCT.3
Inicia-se o screening anual após o quinto ano de uso da medicação em pacientes sem fatores de risco e com doses aceitáveis. Caso o paciente apresente algum fator de risco, deve-se considerar iniciar o screening mais precocemente e reavaliar o paciente um número maior de vezes ao ano.3
A administração do medicamento deve ser interrompida quando houver algum sinal de toxicidade sempre em conjunto com o reumatologista, pois a suspensão da droga pode levar à piora do quadro auto-imune. Além disso, a interrupção da medicação não garante que os efeitos tóxicos não irão progredir, pois o clearance da droga é lento.9
CONCLUSÃO
Pacientes em uso de cloroquina ou hidroxicloroquina devem ser acompanhados também por um oftalmologista, sendo que, além da avaliação da acuidade visual, biomicroscopia e fundo de olho, é importante realizar os exames de campo visual e OCT, visto que demonstram alterações mais precocemente. A típica maculopatia em olho de boi ocorre quando há lesão no epitélio pigmentar da retina, sendo que s alteração ocorre posteriormente ao dano nos fotorreceptores. A paciente deste relato continua em acompanhamento no serviço de oftalmologia do HFSE. O uso dos medicamentos foi interrompido em 2013. Desde a primeira consulta no HFSE em março de 2015, não houve progressão da lesão em fundo de olho, no OCT ou no campo visual, e também não apresentou piora da acuidade visual.
AGRADECIMENTOS
Ao Dr. Vitor Barbosa Cerqueira pela orientação e apoio na realização deste Relato de Caso.
REFERÊNCIAS
1. Kanski JJ, Bowling B. Oftalmologia clínica: uma abordagem sistemática. 7ª ed. Rio de Janeiro: Elsevier; 2012.
2. Yannuzzi LA. The Retinal Atlas. 1st ed. New York: Elsevier Saunders; 2010.
3. Marmor MF, Kellner U, Lai TY, Melles RB, Mieler WF. Recommendations on Screening for Chloroquine and Hydroxychloroquine Retinopathy (2016 Revision). Ophthalmology. 2016 Jun;123:(6):1386-1394.
4. Kaiser PK, Friedman NJ, Pineda R. The Massachusetts Eye and Ear Infirmary Illustrated Manual of Ophthalmology. 3rd ed. Rio de Janeiro: Elsevier; 2011.
5. Chen E, Brown DM, Benz MS, Fish RH, Wong TP, Kim RY, et al. Spectral domain optical coherence tomography as an effective screening test for hydroxychloroquine retinopathy (the "flying saucer" sign). Clin Ophthalmol. 2010 Oct;4:1151-8.
6. Almony A, Garg S, Peters RK, et al. Threshold Amsler grid as a screening tool for asymptomatic patients on hydroxychloroquine therapy. Br J Ophthalmol. 2005 Apr;89(5):569-74.
7. Gilbert ME, Savino PJ. Missing the bull's eye. Surv Ophthalmol. 2007 Jul/Aug;52(4):440-442.
8. McCannel CA. Retina and Vitreous. In: Cantor LB, Rapuano CJ, McCannel CA, editors. Basic and clinical science course (BCSC). San Francisco, CA: American Academy of Ophthalmology; 2014-2015. p.266-267.
9. Yanoff M, Duker JS. Oftalmologia. 3rd ed. Rio de Janeiro: Elsevier; 2011.


Financiamento: Declaram não haver.
Conflitos de Interesse: Declaram não haver.
Recebido em:
20 de Fevereiro de 2019.
Aceito em:
12 de Agosto de 2019.