Roberta de Julio Matheus1; Priscilla Fernandes Nogueira2; Marcello Novoa Colombo Barboza3; Julia Alves Utyama4; Marta Fabiane Gouvêa Barioni5
DOI: 10.17545/eoftalmo/2018.0037
RESUMO
O aumento da pressão intraocular em forma de crises é muito comum na prática oftalmológica, podendo ser unilateral ou bilateral, envolvendo uma série de diagnósticos diferenciais possíveis. Em alguns casos ocorre progressão para glaucoma, sendo assim, o correto diagnóstico e manejo desses pacientes necessário a fim de evitar os seus danos. O objetivo desse estudo foi relatar um caso de Síndrome de Posner-Schlossman (SPS) e outro de Síndrome de Dispersão Pigmentar (SDP) comparando seus achados e ênfase no diagnóstico diferencial. A SPS e SDP são duas entidades com características semelhantes e ambas apresentam risco para desenvolvimento de glaucoma, reforçando a necessidade de seguimento efetivo dos pacientes.
Palavras-chave: Glaucoma de Ângulo Aberto; Hipertensão Ocular; Uveíte Anterior; Pressão Intraocular.
ABSTRACT
Elevation of intraocular pressure in the form of crises, which are commonly observed in ophthalmological practice, may be unilateral or bilateral and involves a series of potential differential diagnoses. Some patients progress to glaucoma; in these cases, correct diagnosis and management of the condition is essential to prevent damage. This study reports two separate cases of Posner-Schlossman syndrome (PSS) pigment dispersion syndrome (PDS) and compares the findings, focusing on the differential diagnosis. PSS and PDS have similar characteristics, and both present a risk for glaucoma development, a fact that reinforces the need for effective patient follow-up.
Keywords: Glaucoma; Open-Angle; Ocular Hypertension; Uveitis; Anterior; Intraocular Pressure.
RESUMEN
El aumento de la presión intraocular en forma de crisis es comúnmente encontrado en la práctica oftalmológica, pudiendo ser unilateral o bilateral, involucrando una serie de diagnósticos diferenciales posibles. En algunos casos, ocurre progresión para glaucoma, por ello, es necesario el correcto diagnóstico y manejo de dichos pacientes, con la finalidad de evitar daños. El objetivo de este estudio fue relatar un caso de Síndrome de Posner-Schlossman (SPS) y otro de Síndrome de Dispersión Pigmentaria (SDP) comparando sus hallazgos y énfasis en el diagnóstico diferencial. Los SPS y SDP son dos entidades con características semejantes y ambos presentan riesgo para desarrollo de glaucoma, reforzando la necesidad de seguimiento efectivo de los pacientes.
Palabras-clave: Glaucoma de Ángulo Abierto; Hipertensión Ocular; Uveítis Anterior; Presión Intraocular.
INTRODUÇÃO
A elevação unilateral aguda da pressão intraocular (PIO) é comum e costuma aparecer com certa frequência na urgência oftalmológica1. Pode aparecer como um episódio isolado ou como crises, e diagnósticos diferenciais são possíveis, sendo assim, é importante saber diferenciá-los. Como exemplos, têm-se a Síndrome de Posner-Schlossman e a Síndrome de Dispersão Pigmentar.
A Síndrome de Posner-Schlossman (SPS), também conhecida como crise glaucomatocíclica é uma doença ocular inflamatória recorrente2, caracterizada por crises unilaterais de elevação da PIO com duração de algumas horas até várias semanas e valores elevados, chegando a 40 mmHg. Afeta adultos jovens, do sexo masculino, e sua etiologia ainda permanece desconhecida3. Seu quadro pode ser acompanhado por uma leve uveíte e poucos sintomas de acuidade visual, eventualmente halos ou embaçamento visual, o que torna mais difícil ainda seu diagnóstico2.
A Síndrome de Dispersão Pigmentar (SDP) é caracterizada por dispersão de pigmento decorrente do atrito entre o epitélio pigmentar da íris e a zônula e cápsula anterior do cristalino, e como consequência pode apresentar deposição na rede trabecular e originar uma disfunção trabecular progressiva e aumento da PIO4, exercício físico e midríase são fatores precipitantes desse mecanismo. Seu acometimento é mais comum em homens míopes e de raça branca4. Quinze por certo dos doentes com SDP desenvolverão glaucoma pigmentar até 15 anos após o diagnóstico. Sua apresentação mais comum é bilateral assimétrica, embora possa também apresentar-se unilateralmente1, com uma PIO elevada e presença de pigmentos na biomicroscopia1.
O objetivo deste estudo foi relatar um caso de Síndrome de Posner-Schlossman e outro de Síndrome de Dispersão Pigmentar com ênfase na importância de ter essas doenças como um diagnóstico diferencial e saber diferenciá-las para o correto manejo do paciente.
RELATOS DOS CASOS
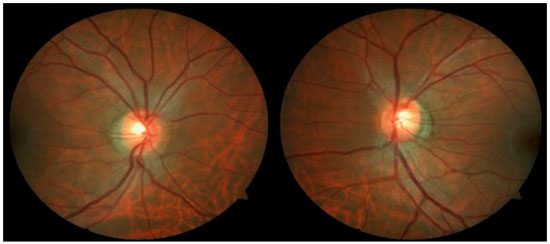
Caso1: Masculino, 36 anos, branco, emetrope. Queixa: há 3 anos, crises de irritação, dor e visão de halos coloridos na luz em olho esquerdo (OE). Antecedentes: lombalgia. Ao exame: Acuidade Visual(AV) sem correção 20/20 em ambos os olhos (AO); Biomicroscopia (Bio): Olho direito (OD) normal e OE precipitados ceráticos finos, traços de células, catarata inicial; Pio 16 e 40 mmHg (10:30 h), aferida por tonometria de aplanação de Goldmann; Fundoscopia: nervo médio, róseo, bem delimitado, rima 360° e escavação fisiológica AO (Figura 1). Prescrito: acetato de Prednisolona 1% e associação de maleato de Timolol 0,5% e Brinzolamida e solicitados exames. Após 3 dias, PIO: 12 mmHg AO (10:30 h), aferida por tonometria de aplanação de Goldmann, e exames negativos para doenças infecciosas e reumatológicas.
Avaliação do glaucoma: Gonioscopia: visualizado trabeculado posterior nos 4 quadrantes evidenciando ângulo aberto 360°AO; OCT: OD espessura de camada de fibras nervosas dentro do padrão de normalidade na papila e em região de fibras da retina macular; OE espessura de camadas de fibras nervosas dentro do padrão de normalidade na papila, em camada de fibras nervosas da retina macular dentro do padrão de normalidade temporal superior, nasal e inferior, com uma região nasal superior no limite da normalidade borderline (Figura 02). Confirmado SPS.
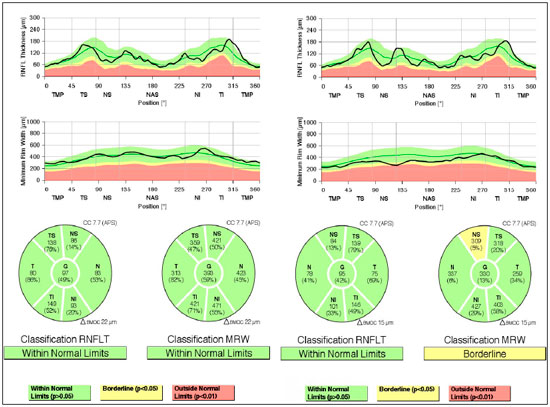
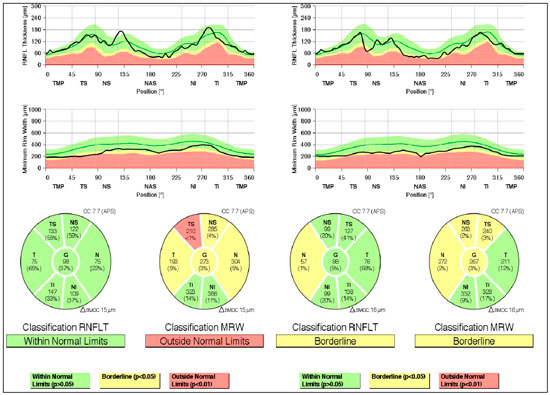
Caso 2: Masculino, 29 anos, branco, míope. Queixa: há 8 meses, hiperemia OD. Ao exame: AV com correção: 20/20 AO; PIO:16 mmHg AO (09:30 h) aferida por tonometria de aplanação de Goldmann; Bio: OD precipitados ceráticos finos, reação de câmara anterior +2, sinéquias posteriores e OE precipitados ceráticos finos pigmentados; fundoscopia: papila discretamente tiultada, média, rósea e bem delimitada 360°, escavação 0,3x0,3 e atrofia peripapilar AO (Figura 3). Prescrito: acetato de Prednisolona 1% e Tropicamida e solicitados exames. Após 2 dias, Pio: 26 e 20 mmHg (09:30 h), aferida por tonometria de aplanação de Goldmann, associado maleato de Timolol 0,5%, exames negativos para doenças infecciosas e reumatológicas, avaliação do glaucoma devido presença de pigmentos em endotélio corneano com diagnóstico de SDP. Gonioscopia: visualizado trabeculado posterior com pigmento marrom escuro nos 4 quadrantes AO. OCT: OD espessura de camada de fibras nervosas dentro do padrão de normalidade na papila e em regado de fibras de retina macular; no limite da normalidade borderline temporal nasal e nasal superior; fora dos limites normais na região temporal superior e nas demais regiões normal; OE espessura de camada de fibras nervosas dentro do padrão de normalidade na papila em todas as regiões, exceto nasal que está no limite da normalidade e em região de fibras de retina; mácula no limite da normalidade nasal superior e temporal superior (Figura 4); Campo Visual: escotomas inespecíficos AO (Figura 5)
DISCUSSÃO
Ao se deparar com um paciente adulto jovem, sexo masculino, com aumento de PIO unilateral e sem achados oculares significativos, deve-se ter em mente os possíveis diagnósticos diferenciais, entre eles podemos citar a Síndrome de Posner-Schlossman e a Síndrome de Dispersão Pigmentar. Ambas apresentam essa faixa de acometimento e quadro clínico semelhante, sendo que a SDP pode estar presente também em míopes e com acometimento bilateral4,5. Ao exame físico ocular, a SPS e SDP apresentam características como pequenos precipitados ceráticos, sendo que na SDP esses podem estar pigmentados5,7. Além disso, na SDP tem-se o fuso de Krukenberg e a transiluminação iriana, porém nem sempre estão presentes7.
O diagnóstico e acompanhamento desses pacientes são de extrema importância devido à taxa de progressão para glaucoma e consequentes achados como perda de sensibilidade no campo visual, perda de fibras nervosas e alterações do nervo óptico. A SPS apresenta uma relação com o desenvolvimento de glaucoma primário de ângulo aberto (GPAA)9,11 e como consequência existe perda da camada de fibras nervosas da retina diretamente relacionada com a duração das crises de hipertensão ocular8. O mecanismo de degeneração da camada de fibras nervosas na SPS é denominado degeneração secundária, pelo qual a neuropatia continua a progredir mesmo após a redução adequada da PIO8. Além disso, durante os ataques de hipertensão ocular, a cabeça do nervo óptico sofre mudanças morfológicas e variações hemodinâmicas6 Pacientes que apresentam recorrência das crises por 10 anos ou mais apresentam um risco 2,8 vezes maior de desenvolver glaucoma do que os pacientes que tem a doença por menos de 10 anos8. Sendo assim, torna-se importante o diagnóstico correto e manejo das crises a fim de se evitar a progressão e o desenvolvimento de glaucoma acompanhado de seus danos8. Nas crises pode-se optar por uso de hipotensores oculares e esteroides tópicos, mas vale ressaltar que esses não previnem ataques futuros5. Em casos mais avançados, com alteração de nervo óptico e de campo visual pode ser indicada a cirurgia6.
Na SDP a taxa de progressão para glaucoma pigmentar é em torno de 35-50%7,10, e ocorre devido à liberação crônica de pigmento que se deposita na malha trabecular e gera assim um aumento da PIO4, sendo que o grau de pigmentação está relacionado com a gravidade da doença. Existem alguns fatores de risco para essa progressão para glaucoma pigmentar, entre eles PIO inicial maior que 21 mmHg, histórico familiar de glaucoma, sexo masculino, miopia, presença de fuso de Krukenberg12. O manejo dessa síndrome é controlar a PIO com hipotensores isolados ou em associação, vale ressaltar que os mióticos tem a vantagem de diminuir a PIO e eliminar o abaulamento posterior da íris, diminuindo o contato irido-zonular4, porém apresentam uma grande desvantagem de tornar esses pacientes ainda mais míopes o que torna muito difícil o uso dessa medicação4. Em casos de falha com tratamento clínico, pode-se optar pela trabeculoplastia a laser ou trabeculectomia4.
A SDP e a SPS possuem características próprias e podem se tornar um desafio no seu diagnóstico, com exames laboratoriais negativos e apresentando apenas associação a aumento PIO. A apresentação dos casos permite estabelecer um diagnóstico diferencial entre as duas síndromes associadas ao risco de desenvolvimento de glaucoma e seus danos. Em ambos os casos foi possível avaliar perda do padrão de normalidade na camada de fibras nervosas, o que prediz ser um dano glaucomatoso, enfatizando a necessidade de seguimento efetivo.
REFERÊNCIAS
1. Lopes AS, Silva D, Mota M, Pedrosa CA, Vendrell MC, Lisboa M, Vaz FT. Síndrome de dispersão pigmentar ou síndrome de Posner-Schlossman? Um desafio diagnóstico. Apresentação no 58° Congresso Português de Oftalmologia. Lisboa: Portugal; 2015.
2. Green RJ. Posner-Schlossman syndrome (glaucomatocyclitic crisis). Clin Exp Optom. 2007 Jan; 90(1):53-6.
3. Shazly TA, Aljajeh M, Latina MA. Posner–Schlossman glaucomato cyclitic crisis. Semin Ophthalmol. 2011 Jul-Sep; 26(4-5):282-4.
4. Silva AM, Fialho R, Braz F, Dias JA, Fernandes J, Coelho A, Coutinho-Santos L. Síndrome de dispersão pigmentar: abordagens diagnósticas e terapêuticas. Oftalmologia. 2012 Abr-Jun; 36:141-5.
5. Takusagawa HL, Liu Y, Wiggs JL. Infectious theories of Posner-Schlossman syndrome. Int Ophthalmol Clin. 2011 Fall; 51(4):105-15.
6. Darchuk V, Sampaolesi J, Mato L, Nicoli C, Sampaolesi R. Optic nerve head behavior in Posner-Schlossman syndrome. Int Ophthalmol. 2001; 23(4- 6):373-9.
7. Sivaraman KR, Patel CG, Vajaranant TS, Aref AA. Secondary pigmentary glaucoma in patients with underlying primary pigment dispersion syndrome. Clin Ophthalmol. 2013; 7:561-6.
8. Tsai JC. Detection of the progression of retinal nerve fiber layer loss by optical coherence tomography in a patient with glaucomatocyclitic crisis. Taiwan J Ophthalmol. 2015 Apr-Jun; 5(2):90-3.
9. Kim T, Kim J, Kee C. Optic disc atrophy in patient with Posner-Schlossman syndrome. Korean J Ophthalmol. 2012 Dec; 26(6):473-7.
10. Okafor K, Vinod K, Gedde J. Update on pigment dispersion syndrome and pigmentary glaucoma. Curr Opin Ophthalmol. 2017 Mar; 28(2):154-60.
11. Silveira CG, Oliveira PR, Silveira RM. Síndrome de Posner-Schlossman. Retato de três casos. Rev Bras Oftalmol. 2010; 69(4):269-75.
12. Niyadurupola N, Broadway DC. Pigment dispersion syndrome and pigmentary glaucoma – a major review. Clin Exp Ophthalmol. 2008 Dec; 36(9):868-82.




Fonte de financiamento: declaram não haver
Parecer CEP: não se aplica
Conflito de interesses: declaram não haver
Recebido em:
9 de Outubro de 2018.
Aceito em:
31 de Outubro de 2018.