Alanderson Passos Fernandes Castro1; Camila Azevedo1; Carolina Ramos Mosena de Angeloni1; Wagner Naves1; Julliana Ferrari Campelo Libório de Santana2
DOI: 10.17545/eOftalmo/2022.0012
RESUMO
A paracoccidioidomicose é uma micose sistêmica de grande importância epidemiológica no Brasil e possui grande impacto na população de trabalhadores rurais, principalmente de regiões tropicais e subtropicais. A doença geralmente é transmitida pela inalação de esporos e pode trazer graves manifestações sistêmicas. O acometimento ocular é incomum e as lesões fazem diagnóstico diferencial com uma ampla gama de outras patologias, o que pode dificultar a identificação da doença. O tratamento se dá com antifúngicos sistêmicos, porém a doença possui um caráter recidivante, cursando com fibrose de tecidos acometidos. O presente artigo busca relatar um caso de lesão palpebral por paracoccidioidomicose que foi inicialmente confundido com calázio, cujo diagnóstico correto foi dado posteriormente após biópsia excisional.
Palavras-chave: Infecções fúngicas oculares; Hordéolo; Diagnóstico diferencial
ABSTRACT
Paracoccidioidomycosis is a systemic mycosis of great epidemiological importance in Brazil and has a significant impact on rural workers, mainly in tropical and subtropical regions. The disease is transmitted via inhalation of spores and can cause severe systemic manifestations. Ocular involvement is uncommon, and the differential diagnosis includes a wide range of other diseases, which can make it difficult to identify the condition. Treatment is with systemic antifungal agents, but the disease has a relapsing course and progresses to fibrosis of the affected tissues. The present study aimed to report a case of eyelid lesion caused by paracoccidioidomycosis that was initially misdiagnosed as chalazion. The correct diagnosis was later confirmed using excisional biopsy.
Keywords: Fungal eye infections; Hordeolum; Differential diagnosis
INTRODUÇÃO
A paracoccidioidomicose foi descrita pela primeira vez no Brasil por Adolf Lutz em 1908 e representa a micose sistêmica mais prevalente em imunocompetentes do Brasil1-3. Ela é causada por um fungo dimórfico, o Paracoccidioides brasiliensis, o qual à temperatura ambiente adquire a forma de micélio (esporulada) e à 35-37C de levedura, sua forma parasitária, podendo ser encontrada na água, vegetação e solo1,2,4,5. A população de trabalhadores rurais é a mais comumente afetada, sendo que em regiões tropicais e subtropicais a doença é ainda mais prevalente, com destaque para Colômbia, Venezuela, Argentina e Brasil. Este último possui a maior área endêmica de paracoccidioidomicose do mundo, predominando no Centro-Oeste, Sudeste e Sul do país1. Há uma associação com tabagismo e alcoolismo, não estando geralmente associada a imunossupressão como outras micoses sistêmicas2.
A doença é causada, geralmente, pela inalação dos esporos, que irão infectar a via respiratória e pode se disseminar por via linfática, mais comum, ou hematogênica1,6. Todavia, o microrganismo também pode penetrar via mucosa bucal, faríngea, intestinal e por inoculação na pele, apesar de serem bem mais incomuns4,5. A seguir, o relato de um caso de lesão palpebral causada por paracoccidioidomicose seguido por uma breve discussão.
RELATO DO CASO
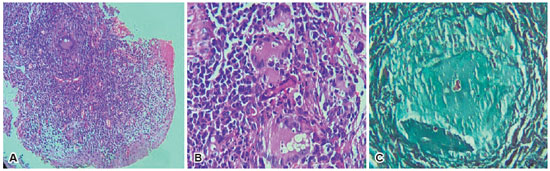
MDS, 45 anos, masculino, motorista de máquinas pesadas do ramo agrícola, veio ao serviço com história de lesão em pálpebra inferior de olho esquerdo iniciada há 1 mês, com aspecto granulomatoso, sem secreção ou sangramento, queixava-se de olho vermelho associado a lacrimejamento e prurido ocular. Referia história de diabetes mellitus, mas não usava hipoglicemiantes, tabagista desde os 12 anos, havia cessado há 1 ano após início de dispneia aos esforços, a qual não havia sido investigada. Negava outras comorbidades ou cirurgias oftalmológicas prévias. Após consulta oftalmológica foi diagnosticado com calázio e iniciado gatifloxacino 0,3%, dexametasona 0,1% e pomada de ciprofloxacino 3,5mg/g associado a dexametasona 1mg/g. Retornou após 1 mês com manutenção do quadro e lesão evoluindo para aspecto ulcerado, friável. Foi então solicitada exérese de lesão com envio do material para anatomopatológico, cujo resultado foi: hiperplasia pseudo-epiteliomatosa associada a moderado infiltrado inflamatório crônico linfoplasmocitário, na lâmina própria, com vários granulomas epitelioides e células gigantes multinucleadas de permeio contendo em seus citoplasmas algumas estruturas esféricas leveduriformes apresentando brotamentos múltiplos, que são realçadas pela coloração especial de Grocott (Figura 1). Colorações especiais de Giemsa e Zihel-Neelsen foram negativas. Favorecendo o diagnóstico de paracoccidioidomicose. Paciente então foi encaminhado a serviço de infectologia para seguimento e tratamento.
DISCUSSÃO
A paracoccidioidomicose possui uma ampla gama de manifestações clínicas, as quais podem ser divididas em: forma aguda, mais comum em jovens, sem preferência por sexo, caracterizada por acometer o sistema retículo-endotelial, fígado e baço e; a forma crônica, mais comum em adultos de 20 a 40 anos, e homens do que mulheres (aproximadamente na relação de 10:1), possuindo manifestações pulmonares e muco-cutâneas, além de sistema retículo-endotelial, fígado e baço1,4,7. Ela pode acometer qualquer órgão do corpo, mas possui preferência pelos pulmões, linfonodos e região mucocutânea, sendo o acometimento cutâneo comum nas formas crônicas, além disso o envolvimento ocular é raro e quando ocorre costuma estar associado à doença sistêmica8. No caso acima, apenas o acometimento ocular foi confirmado pela biópsia, porém o paciente havia queixas sistêmicas como a dispneia que poderia decorrer de acometimento sistêmico pelo fungo8. Em uma série de casos com 439 pacientes com paracoccidioidomicose, 67% deles apresentavam lesão cutânea, mas apenas 2,5% tinham acometimento palpebral7. As porções mais acometidas são as pálpebras (38%) e conjuntiva (12%), em encontro ao caso relatado, estando associadas em 24% dos casos, em menor escala, porém também há relato de acometimento de retina e úvea, portanto deve-se sempre realizar exame oftalmológico completo com fundoscopia nesses pacientes8,9.
A doença pode se manifestar inicialmente como um hordéolo ou blefarite, outros diagnósticos diferenciais são tracoma, esporotricose, lúpus, tuberculose e sífilis, porém em estágios mais avançados a lesão cutânea pode ser idêntica a neoplasias (como carcinoma basocelular e espinocelular)3,4,7,9. A manifestação ocular inicia-se como uma lesão granulomatosa, próxima à borda palpebral, com posterior crescimento e ulceração central, surgindo pontos hemorrágicos finos no fundo e bordas espessadas e elevadas. Neste caso, o paciente não havia respondido bem à terapia inicial para calázio proposta e cursou com a evolução característica da paracoccidioidomicose palpebral, o que contribuiu para a suspeição clínica. Madarose é frequentemente um achado clínico precoce, já a destruição de camadas palpebrais e coloboma palpebral são achados mais tardios1-3,5,9,10. Pode haver também edema palpebral, destruição de ductos lacrimais, hiperemia ou lesão granulomatosa conjuntival, infecção secundária e linfadenopatia não dolorosa cervical, pré-auricular ou submandibular1,5,10. Além disso, as lesões curadas ou inativas podem causar alterações cicatriciais das pálpebras (como ectrópio, entrópio e fusão da pálpebra com o globo). Desta forma, o diagnóstico preciso e tratamento precoce evitam a evolução para cegueira ou lesão mutilante7.
O padrão ouro no diagnóstico é a visualização do fungo em material coletado de úlceras, secreção, crosta, escarro, através de biópsia da lesão ou cultura em ágar sabouraud, ágar sangue ou ágar chocolate, com visualização de seu aspecto característico de “roda de leme1,3-5. O fungo pode ser visualizado na coloração de hematoxilina-eosina, mas ácido periódico de Schiff e Grocott são muito úteis para a diferenciação de outras patologias granulomatosas como tuberculose e sarcoidose. Nas amostras de tecido, observam-se inúmeras células gigantes, algumas contendo os fungos, que são células grandes, ovais ou redondas, com dupla parede, de 5 a 15 micrômetros de diâmetro. Além disso também pode haver áreas de abscesso com reação de polimorfonucleares e áreas focais com centro necrótico e caseosos com periferia de células gigantes, macrófagos, linfócitos, fibroblastos e colágeno1.
O tratamento se dá com o uso de derivados sulfamídicos, imidazólicos e anfotericina B3,6,9. A droga mais popular no Brasil é o sulfametoxazol-trimetropim, iniciado na dose de 2,4g/480mg por 6 meses, seguido de manutenção por 2 a 3 anos na dose de 1,6g/320mg. O Itraconazol na dose de 100mg/dia por 1 ano e o cetoconazol de 200 a 40mg/dia por 1 ano são outras opções, sendo a anfotericina B reservada para casos com resistência1,2. Apesar do tratamento efetivo, a doença possui caráter crônico recidivante e a cura cursa com fibrose dos tecidos acometidos, o que pode exigir correção cirúrgica das alterações cicatriciais7,9. A mortalidade em quadros severos varia entre 2 e 23%, chegando a 30% em pacientes com AIDS, a causa de morte mais comum são complicações respiratórias por fibrose pulmonar e doenças crônicas das vias áreas inferiores (bronquite, DPOC, enfisema)1.
Apesar de incomum, a paracoccidioidomicose deve ser aventada no rol de diagnósticos diferenciais de lesões granulomatosas palpebrais, principalmente a depender do perfil epidemiológico e fatores de risco do paciente avaliado. Desta forma, tendo em vista suas implicações sistêmicas potencialmente graves, bem como as sequelas locoregionais da doença, a identificação e tratamento precoces conseguem impactar em menor morbimortalidade para os indivíduos diagnosticados.
REFERÊNCIAS
1. Odashiro AN, Odashiro PRP, Fernandes PI, Leite LVO, Odashiro M, Maloney S, et al. Eyelid and conjunctival paracoccidioidomycosis simulating carcinoma. Int Ophthalmol. 2011;31(1):63-7.
2. Cruz AAV, Zenha F, Silva JT, Martinez R. Eyelid involvement in paracoccidioidomycosis. Ophthal Plast Reconstr Surg. 2004; 20(3):212-6.
3. Biasi TB, Ruthner FG, Kronbauer FL. Paracoccidioidomicose da região ocular: relato de dois Ocular paracoccidioidomycosis : report of two cases. An Bras Dermatol. 2004;79(1):69-78.
4. Burnier SV, Sant’Anna AE. Palpebral paracoccidioidomycosis. Mycopathologia. 1997;140(1):29-33.
5. Silva MRBM, Mendes RP, Lastória JC, Barraviera B, Marques SA, Kamegasawa A. Paracoccidioidomycosis: Study of six cases with ocular involvement. Mycopathologia. 1988;102(2):87-96.
6. Cunha BSA, Grecca LS, Chahud F, Cruz AAV. Disseminated Conjunctival Paracoccidioidomycosis. Ophthal Plast Reconstr Surg. 2021;37(4):E153.
7. Ferraz E, Cella W, Rocha E, Caldato R. Paracoccidioidomicose primária de pálpebra e conjunctiva. Arq Bras Oftalmol. 2001; 64(3):259-61.
8. Rassi TNO, Passos RRB, Kumagai KM, Soranz Filho JE, Freitas JAH. Paracoccidioidomicose crônica multifocal tendo como primeira manifestação o envolvimento palpebral: relato de caso. Arq Bras Oftalmol. 2009;72(6):822-5.
9. Rocha GJNM, Nossa LMB, Pinto MR, Marback RL. Paracoccidioidomicose palpebral: relato de três casos. Arq Bras Oftalmol. 2002;65(5):575-8.
10. Belfort Jr R, Fischman O, Camargo ZP, Almada A. Paracoccidioidomycosis with palpebral and conjunctival involvement. Mycopathologia 1975;56(1):21-4.
INFORMAÇÃO DOS AUTORES



Financiamento: Declaram não haver
Conflitos de Interesse: Declaram não haver
Recebido em:
11 de Julho de 2022.
Aceito em:
7 de Agosto de 2022.